Digitalisierung - Retter in der Not
Sensoren zur Glukosemessung, Insulinpumpen und Closed-Loop-Systeme verbessern die Lebensqualität von Diabetikern erheblich.
Bertrand Beauté
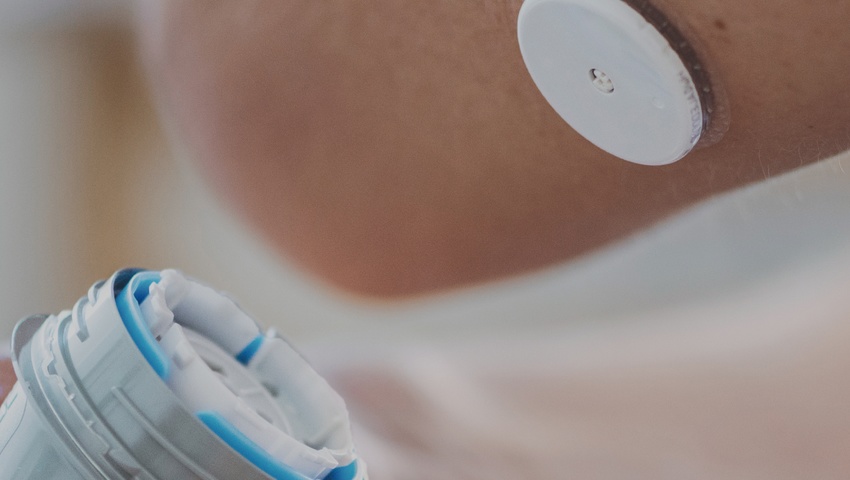
Patienten mit Typ-1-Diabetes müssen ihren Blutzuckerspiegel (Glykämie) in einem Bereich zwischen 70 und 180 Milligramm Glukose pro Deziliter Blut halten. Dazu muss man jedoch seine Blutzuckerwerte genau kennen. Um dies sicherzustellen, mussten sich Diabetiker lange Zeit mehrmals täglich in die Fingerkuppe stechen und einen Blutstropfen auf einen Teststreifen geben. Mit dem Aufkommen der CGM-Systeme (Continuous Glucose Monitoring), die den Glukosewert «in Echtzeit» messen, hat sich die Situation geändert. CGM-Systeme bestehen aus einem Sensor, der normalerweise am Arm, Oberschenkel oder Bauch befestigt wird und mehrere hundert Mal am Tag den Blutzuckerwert misst. Die neuesten Versionen dieser Geräte geben Alarm bei einer Hypo- oder Hyperglykämie und übertragen alle Daten über Bluetooth an das Smartphone des Patienten.
«Das Aufkommen der CGM-Systeme war ein toller Fortschritt für uns Diabetiker», betont der französische Komponist Bertrand Burgalat, der 1975 im Alter von elf Jahren an Typ-1-Diabetes erkrankte und 2015 sein Buch «Diabétiquement vôtre» veröffentlichte. Die Ärzteschaft teilt diese Ansicht: «Sich in die Fingerkuppe zu stechen, war für manche Patienten schmerzhaft und sogar stigmatisierend», erklärt Doktor Karim Gariani, Leiter der Abteilung für Diabetologie des Universitätsspitals Genf. «Und die CGM-Systeme verbessern nicht nur die Lebensqualität, sondern ermöglichen es den Patienten auch, ihren Blutzuckerspiegel besser wahrzunehmen und ihn so länger im Zielbereich zu halten.» Studien haben gezeigt, dass die Anwendung des CGM-Systems Freestyle Libre 3 von Abbott das Hospitalisierungsrisiko von Diabetikern um 67 Prozent reduziert.
«Der Markt für Systeme zur kontinuierlichen Glukosemessung ist acht Mrd. Dollar schwer pro Jahr»
David Kägi, Portfoliomanager der RobecoSAM Sustainable Healthy Living Equities-Strategie
«Der CGM-Markt ist derzeit acht Mrd. Dollar schwer pro Jahr», berichtet David Kägi, Portfoliomanager Strategie bei Robeco-SAM Sustainable Healthy Living Equities. «Es handelt sich also noch um einen jungen Markt, der jedoch ein starkes Wachstum von 22 Prozent pro Jahr aufweist und daher für Investoren sehr attraktiv ist.» Das wichtigste derzeit erhältliche CGM-Systemist das von Freestyle Libre 3 von Abbott, das mehr als vier Millionen Patienten nutzen, und das G6 von Dexcom.
«Immer mehr Typ-1-Diabetiker entscheiden sich dafür, die CGM-Systeme mit Pumpen zu kombinieren, damit sie sich das Insulin nicht mehr mit einem Insulin-Pen spritzen müssen», erklärt David Kägi. Konkret bedeutet das, dass das CGM-System die gesammelten Daten nicht nur an das Smartphone des Patienten sendet, sondern auch an ein System zur automatischen Insulinabgabe (Automated insulin delivery AID). Ein integrierter Algorithmus analysiert dann die Blutzuckerwerte und entscheidet automatisch, ob, und wenn ja, wie viel Insulin verabreicht werden muss. In einer Smartphone-App lassen sich die Glukose- und Insulinwerte grafisch darstellen.
«Der Markt für automatische Insulinpumpen beläuft sich derzeit auf 3,5 Mrd. Dollar, und das jährliche Wachstum ist mit 10 Prozent etwas geringer als das für CGM-Systeme», berichtet David Kägi von Robeco. Zwei Produkte teilen sich die Führung auf dem AID-Markt: die Insulinpumpe t:slim X2 von Tandem Diabetes und das Omnipod 5-System von Insulet.
Wenn die Glukosemesssysteme und die Insulinpumpen auf diese Weise verbunden sind, spricht man von Closed-Loop-Systemen. «Mithilfe solcher Closed-Loop-Systeme kann die Zeit, die Patienten mit einem Blutzuckerspiegel im Zielbereich bleiben, in einem 24-Stunden-Intervall auf 70 bis 80 Prozent verlängert werden. Das sind 10 Prozent mehr als bei einem Diabetiker, der herkömmliche Technologien verwendet. Zudem sinkt die Zahl der Hypoglykämien um 50 Prozent», erläutert Karim Gariani vom Universitätsspital Genf. Der Mediziner sieht noch einen weiteren Vorteil: Patienten sind mental weniger belastet. «Typ-1-Diabetiker schlafen oft schlecht, weil sie nächtliche Hypoglykämien erleben oder befürchten. Daher müssen sie mehrmals in der Nacht aufwachen, um ihren Blutzuckerwert zu bestimmen», betont Karim Gariani. Mit den Closed-Loop-Systemen ist das nicht mehr notwendig. Die Schlafqualität verbessere sich, man könne nachts einfach besser durchschlafen, so der Arzt.
40,000
Typ-1-Diabetiker gibt es in der Schweiz
Nicht nur die Patienten selbst, sondern auch ihre Angehörigen, Freunde oder der behandelnde Arzt können die Daten mithilfe einer App abrufen, sodass eine bessere Betreuung möglich ist. Typ-1-Diabetiker sind die Hauptnutzer dieser Geräte, aber sie sind auch für Typ-2-Patienten im fortgeschrittenen Krankheitsstadium geeignet, denn sie benötigen ebenfalls regelmässige Insulininjektionen. 25 Prozent der Typ-2-Patienten sind insulinabhängig und können daher auf Closed-Loop-Systeme zurückgreifen. Pierre Corby von der Union Bancair Privée (UBP) bezeichnet sie als «hervorragend für Patienten».
Dennoch sind diese Geräte kein Allheilmittel: «Nur 10 bis 20 Prozent der Patienten benutzen diese Technologie», berichtet Karim Gariani. «Die anderen wollen das nicht, entweder weil das ständige Tragen dieser Sensoren ihre Beziehung zu ihrem Körper verändert oder weil sie bestimmte Handgriffe wie das Auswechseln der Sensoren oder das Einsetzen des Katheters, der das Insulin injiziert, scheuen. Ausserdem können diese Technologien bei manchen Menschen auch Ängste erzeugen, sodass sie ständig an ihre Daten denken.»
Closed-Loop-Systeme sind auch weniger autonom, als ihre Hersteller behaupten. «Die Technologie wird immer genauer, aber die Patienten müssen immer noch Daten in das Gerät eingeben und sich zusätzliche Insulindosen (Bolus) spritzen», sagt Karim Gariani. «Ich denke, in fünf bis zehn Jahren wird die Automatisierung viel umfassender sein.»
